Myasthénie auto-immune
La myasthénie auto-immune est une maladie rare d’origine immunitaire. Ses manifestations traduisent un défaut de transmission entre le nerf et le muscle, responsable d’une faiblesse musculaire fluctuante. Plusieurs traitements sont déjà disponibles et de nouveaux médicaments innovants sont en cours de développement.
Qu'est-ce que la myasthénie auto-immune ?
La myasthénie auto-immune ou myasthenia gravis est l'une des principales maladies neuromusculaires de l’adulte. Elle peut cependant débuter dans l’enfance. Ce n’est pas une maladie génétique héréditaire, mais auto-immune : elle résulte d’un dysfonctionnement du système immunitaire, à l’origine d’une faiblesse musculaire qui varient d’un jour à l’autre, voire d’un moment à l’autre.
Vous n’êtes pas seul(e) !
Selon les résultats de l'étude Stamina, près de 23 000 personnes seraient atteintes de myasthénie en France, soit environ une personne sur 3000.
Le Groupe d’intérêt Myasthénies de l’AFM-Téléthon écoute, informe, accompagne et soutient ces personnes et leurs proches. Il participe chaque année le 2 juin à la Journée européenne de la myasthénie. Le Groupe est animé par des personnes également concernées par la maladie. Vous pouvez les contacter :
• sur le blog https://myasthenies.afm-telethon.fr/
• par mail : myasthenie@afm-telethon.fr
La myasthénie débute le plus souvent entre 20 et 40 ans. Les muscles atteints ne sont pas toujours les mêmes d'une personne à l'autre. On distingue deux formes de la maladie :
- la myasthénie oculaire, qui ne touche que les muscles des yeux ;
- la myasthénie généralisée, dans laquelle d’autres zones du corps sont touchées : muscles des bras, des jambes et/ou muscles respiratoires et/ou muscles de la gorge…
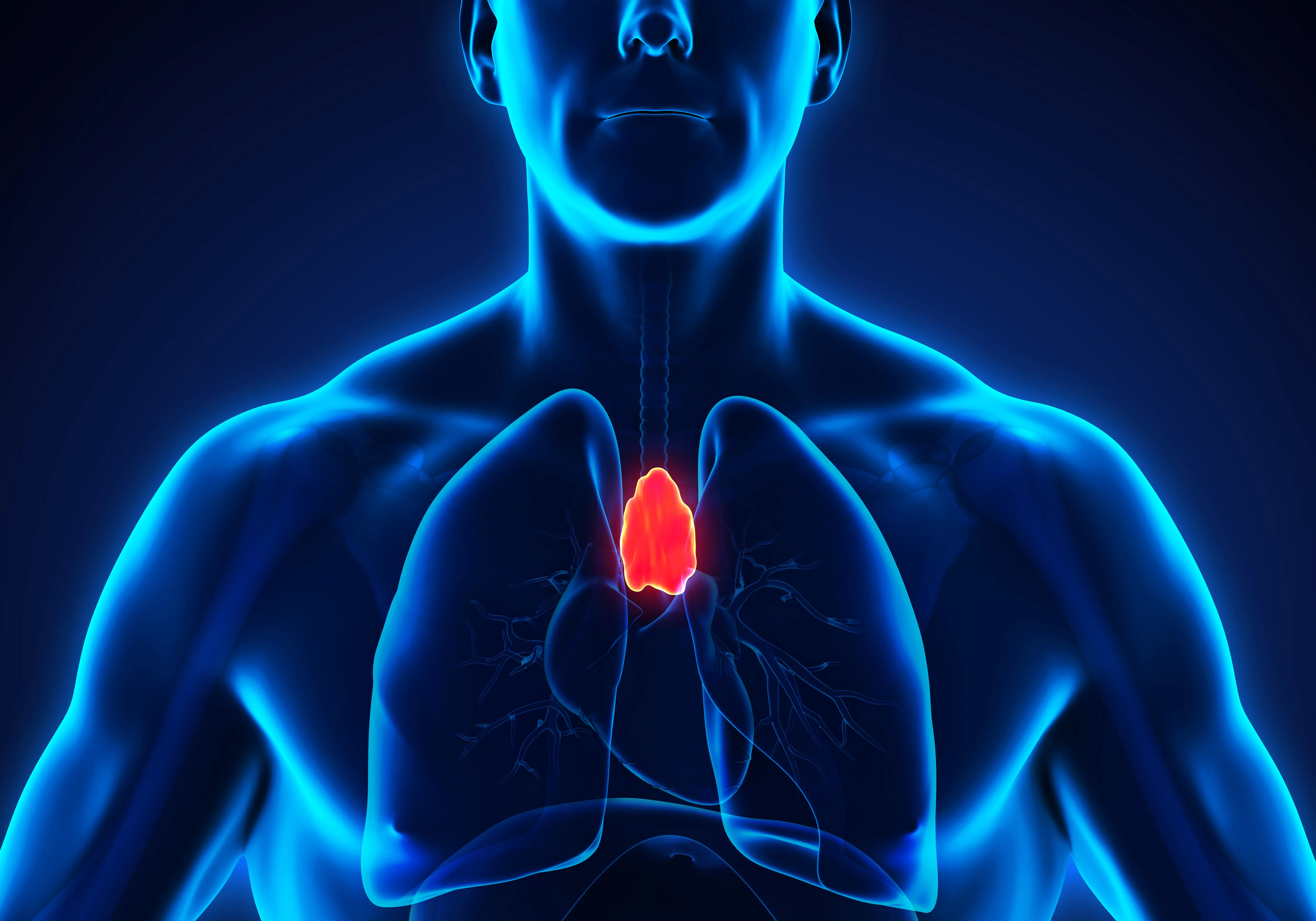
La myasthénie s’accompagne souvent d’anomalies du thymus :
- une augmentation de volume (ou hyperplasie), chez la moitié des personnes atteintes de myasthénie âgées de moins de 45 ans ;
- un thymome, c’est-à-dire une prolifération des cellules du thymus, chez 15 à 20% des personnes atteintes de myasthénie, souvent les plus âgées.
Le thymus, c’est quoi ?
Situé derrière le sternum, le thymus a pour rôle d’éduquer certaines cellules du système immunitaire (les lymphocytes T) afin qu’elles soient capables notamment de distinguer ce qui appartient à l'organisme (le «soi») de ce qui lui est extérieur (le «non-soi»). Sa taille et son activité sont maximales jusqu'à la puberté, avant de diminuer à l'âge adulte.
À quoi est due la myasthénie ?
Il s’agit d’une maladie auto-immune : le système immunitaire, qui défend l’organisme contre des éléments extérieurs potentiellement dangereux (bactéries, virus…) se dérègle. Dans la myasthénie, il produit des auto-anticorps dirigés contre des éléments de la jonction neuromusculaire.
La cause du dérèglement du système immunitaire reste mal connue. L’hypothèse actuelle est celle de la conjonction d’un patrimoine génétique prédisposant et de facteurs environnementaux (infections, médicaments…).
Les auto-anticorps dans la myasthénie
La majorité (environ 85%) des personnes atteintes de myasthénie fabriquent des auto-anticorps dirigés contre le récepteur de l’acétylcholine (ou RACh). D’autres personnes présentent des auto-anticorps dirigés contre le récepteur tyrosine-kinase spécifique du muscle (MuSK) ou contre la protéine LRP4. D’autres enfin n'ont ni auto-anticorps anti-RACh, ni auto-anticorps anti-MuSK, ni auto-anticorps anti-LRP4. On parle de myasthénie «séronégative».
Un défaut de transmission de l'influx nerveux
La jonction neuromusculaire est l'interface de communication entre les nerfs et les muscles. C'est là que l'influx nerveux arrive pour déclencher la contraction musculaire.
Dans la myasthénie, la présence d’auto-anticorps dirigés contre la jonction neuromusculaire entraine une mauvaise transmission de l’influx nerveux. Le muscle se contracte moins bien et se fatigue plus facilement.
Quels sont les symptômes ?
La myasthénie auto-immune peut débuter chez le nourrisson comme chez la personne âgée. Néanmoins, elle commence à l’âge adulte et avant 40 ans dans six cas sur dix.
Elle se caractérise par une faiblesse musculaire qui s'aggrave à l'effort et s’améliore au repos. Ce manque de force est souvent plus important en fin de journée.
Les muscles touchés (des yeux, de la gorge, des membres, respiratoires...) sont différents selon les personnes, et chez une même personne avec l’évolution de la maladie.
Les manifestations qui font penser à une myasthénie
Sont très évocateurs :
- une impression de vision double (diplopie) qui disparait lorsque l’on cache un œil,
- une fermeture involontaire des paupières supérieures (ptosis),
- une voix nasonnée (on «parle du nez»),
- des difficultés pour mastiquer ou avaler les aliments,
- et/ou une faiblesse ou une sensation de fatigue du cou, des bras, des jambes,
- variant d’un jour à l’autre, et même parfois d’un moment à l’autre de la journée,
- s’aggravant à l’effort, au moment des règles et lors des poussées de la maladie.
D’autres manifestations sont possibles comme des douleurs, des troubles urinaires (incontinence) ou encore des dysfonctions sexuelles.
Un diagnostic pas si simple
Le caractère fluctuant des manifestations de la myasthénie complique le diagnostic, lequel s’appuie sur un faisceau d’éléments : le constat à l’examen par un médecin d’un déficit musculaire intermittent, les effets favorables des médicaments anticholinestérasiques, les résultats de l’électromyogramme montrant une altération de la transmission neuromusculaire, la présence dans le sang d’auto-anticorps spécifiques de la myasthénie, un scanner ou une imagerie par résonance magnétique(IRM) du thorax en faveur d’une hyperplasie du thymus ou d’un thymome.
À savoir
La recherche des auto-anticorps de la myasthénie peut devenir positive dans un second temps. C’est pourquoi, après un premier dosage négatif, il peut être utile de le refaire quelques mois plus tard.
Le saviez-vous ?
Le nouveau-né d’une maman atteinte de myasthénie peut connaitre un épisode, transitoire, de myasthénie néonatale. Elle est liée au passage dans son sang des auto-anticorps maternels. Cette situation ne doit pas être confondue avec un syndrome myasthénique congénital, une maladie qui touche également la jonction neuromusculaire mais d’origine génétique et non auto-immune.

Des phases d’aggravation des symptômes (poussées) sont possibles, déclenchées par différents facteurs comme la prise d’un médicament contre-indiqué, une situation de grand stress, une infection comme la grippe ou encore une grossesse. À une poussée peut succéder une phase d’amélioration (rémission) des symptômes. Ces fluctuations obligent à adapter le traitement en continu.
Lors des poussées, la maladie peut s’aggraver sévèrement et engager le pronostic vital. C’est le cas de la crise myasthénique, qui se manifeste par l’apparition en quelques jours de difficultés à respirer avec encombrement des bronches, essoufflement, toux inefficace, fatigue intense, difficultés pour déglutir, fausses routes (on avale de travers) et détérioration motrice rapide. Elle nécessite une prise en charge spécialisée en urgence.
Quel est le traitement ?
Si les mécanismes de la myasthénie continuent de faire l’objet de recherches, un large panel de médicaments est aujourd’hui disponible pour la traiter. Il peut être nécessaire d’y ajouter une intervention chirurgicale pour retirer le thymus : la thymectomie. Un suivi régulier est nécessaire, au mieux auprès d'une consultation pluridisciplinaire spécialisée dans les maladies rares neuromusculaires.
Un document de référence pour les soignants de proximité
Elaboré par un centre expert, le protocole national de diagnostic et de soins (PNDS) sur la myasthénie auto-immune et sa synthèse à l’attention du médecin traitant expliquent la prise en charge optimale de la maladie. Ces documents sont librement accessibles sur le site de la Haute Autorité de Santé.
Les objectifs du traitement sont de réduire au maximum les symptômes, leur impact sur les activités quotidiennes des patients et l’évolution de la maladie. Vivre avec une myasthénie est un équilibre à trouver. Le caractère fluctuant des symptômes oblige à anticiper et à planifier ses activités.
Il existe différents traitements pour soigner la myasthénie. Ils peuvent être associés si nécessaire. Tous nécessitent une surveillance médicale régulière.
- Certains médicaments traitent les symptômes de la maladie, en améliorant le fonctionnement de la jonction neuromusculaire : les anticholinestérasiques (Mestinon®, Mytélase®, Mestinon Retard®)
Disponibles sous forme de comprimés, ces médicaments ont un effet rapide mais une durée d’action limitée, de quelques heures. Ils sont prescrits comme traitement initial chez la plupart des personnes atteintes de myasthénie. Ils peuvent réduire ou faire disparaitre les signes de myasthénie en améliorant la transmission de la commande de contraction du nerf au muscle.
Le mode d'action des anticholinestérasiques, en pratique
L’acétylcholinestérase est une enzyme dégradant l’acétylcholine, un neurotransmetteur qui transmet l’ordre de contraction du nerf au muscle. Les anticholinestérasiques inhibent l’acétylcholinestérase et de ce fait augmentent la quantité d’acétylcholine disponible pour se fixer sur des récepteurs dédiés (RACh) situés sur la membrane des cellules du muscle, ce qui permet une contraction plus efficace.
- D’autres médicaments sont prescrits dans la myasthénie pour diminuer la réaction auto-immune : les corticoïdes (comme la prednisone, la prednisolone) , les immunosuppresseurs (Imurel®, Cellcept®…), les immunomodulateurs (rituximab…).
Ces traitements mettent davantage de temps à faire pleinement effet. Ils agissent sur le système immunitaire, lequel dysfonctionne dans les maladies auto-immunes.
Les médecins y ont souvent recours lorsque les anticholinestérasiques n’améliorent pas assez ou pas durablement les symptômes de la myasthénie. Le traitement peut alors comporter un ou plusieurs de ces médicaments : corticoïdes seuls, immunosuppresseur ou immunomodulateur seul ou association des deux. Votre médecin peut vous proposer de débuter le traitement à visée immunitaire à l’hôpital, pour bénéficier d’une surveillance rapprochée.
À noter
De nouveaux médicaments agissant sur le système immunitaire de façon plus sélective, et a priori plus rapide, sont peu à peu disponibles. Ils sont actuellement indiqués en cas de myasthénie généralisée réfractaire aux autres traitements.
Pour en savoir plus
- Une actualité sur trois de ces médicaments (le ravulizumab, le rozanolixizumab, le zilucoplan) et des résultats pour l'efgartigimod
- Le tour des essais cliniques en cours ou en préparation en France
- Les immunoglobulines et les échanges plasmatiques sont également des traitements de la réaction auto-immune, mais avec un délai d'action rapide.
Les immunoglobulines sont des anticorps prélevés chez des donneurs en bonne santé et qui ont la capacité de moduler l’activité du système immunitaire (effet immunomodulateur) au cours de la myasthénie. Ce traitement peut connaitre des tensions d'approvisionnement.
Les échanges plasmatiques consistent à utiliser une machine qui filtre le sang pour en éliminer les auto-anticorps. Ces traitements sont utiles pour soigner une aggravation importante et rapide de la maladie, et notamment une crise myasthénique, mais aussi chez certains patients dont la myasthénie résiste aux autres traitements.
- L’ablation chirurgicale du thymus (thymectomie) peut être indiquée.
Elle est indispensable en cas de thymome avec dans ce cas la nécessité parfois d’ajouter un traitement complémentaire (radiothérapie, chimiothérapie). Une étude internationale de grande ampleur a montré que la thymectomie pouvait également être utile dans la myasthénie généralisée en l’absence de thymome.
Si le traitement de la myasthénie a énormément progressé, il persiste des situations où les médicaments habituels ne parviennent pas ou pas assez à réduire les symptômes. On parle alors de myasthénie « réfractaire ». Le patient peut aussi être intolérant à tel ou tel médicament. De nouveaux traitements sont à l’essai pour améliorer ces situations.
VOIR LES AVANCÉES DANS LA MYASTHÉNIE AUTO-IMMUNE
Lorsque la maladie est stabilisée, une activité physique d’intensité modérée (qui ne provoque pas d’essoufflement) comme la marche ou la gymnastique douce, pratiquée de façon régulière (2 à 3 fois par semaine, voire plus) améliore le bien-être, réduit la fatigue et protège l’organisme des effets de l’inactivité.
Différents médicaments contre-indiqués
Avoir une myasthénie auto-immune oblige à la plus grande prudence vis-à-vis de l’automédication et à avertir tous les professionnels de santé consultés (médecins, dentistes, pharmaciens...) du diagnostic. En effet, la myasthénie contre-indique la prise de médicaments utilisés pour soigner d’autres problèmes de santé : des antibiotiques (fluoroquinolones, macrolides comme l’érythromycine), les bêta bloquants, le magnésium… De même, des produits de contraste à base d'iode utilisés lors de certains scanners font l'objet de précautions d'emploi. Tout cela figure sur la Carte d’urgence Myasthénie.
Où en est la recherche ?
Très dynamique, la recherche dans la myasthénie auto-immune s’attache à mieux comprendre les mécanismes de la maladie afin d’améliorer le diagnostic et le suivi, mais aussi le traitement.
Le saviez-vous ?
La conférence internationale sur la myasthénie et les troubles apparentés organisée par la Myasthenia gravis foundation of America est un temps d'échanges important pour les médecins et les chercheurs qui se consacrent, dans le monde entier, à ces maladies. Sa 15e édition a eu lieu du 13 au 15 mai 2025, pour la première fois hors des États-Unis, à La Haye aux Pays-Bas.
Les efforts de recherche sur la myasthénie auto-immune sont conduits dans de nombreux pays et rassemblent une communauté importante de chercheurs issus aussi bien du monde médical que de la recherche fondamentale. En France, l’équipe de Rozen Le Panse, à l’Institut de Myologie (Paris) est particulièrement active.
En chiffres
+ de 110 essais cliniques en cours ou en préparation dans la myasthénie dont 15 essais médicamenteux en France, répertoriés sur le site ClinicalTrials.gov au 18 juin 2025
+ de 920 articles publiés dans la littérature médicale et scientifique en un an d'après Pubmed au 18 juin 2025
Les traitements à l’étude
Médecins et chercheurs explorent différentes pistes thérapeutiques innovantes dans la myasthénie auto-immune :
- des thérapies ciblées conçues pour moduler l’activité du système immunitaire : mi-2025, 19 de ces traitements faisaient l’objet d’essais cliniques en cours ou en préparation dans le monde.
- des approches de thérapie cellulaire et génique : cellules CAR-T capables d’attaquer des cellules productrices d’auto-anticorps, cellules souches.
VOIR LES AVANCÉES DANS LA MYASTHÉNIE AUTO-IMMUNE
De nouveaux traitements à l’essai en France
Des hôpitaux français participent à l'évaluation d'une dizaine de médicaments dans la myasthénie auto-immune , via des essais cliniques en cours ou en préparation.
- Cellules CAR-T : deux essais cliniques évaluent l'efficacité et la tolérance des cellules CAR-T CC-97540 et CAR-T YTB323 (rapcabtagene autoleucel) dans la myasthénie réfractaire aux traitements habituels.
- Corticoïdes et rituximab : un essai évalue ces médicaments en traitement précoce dans la forme oculaire de la myasthénie.
- DNTH103 : des centres investigateurs en France, à Bordeaux, Nice et Strasbourg, évaluent ce médicament en développement.
- Efgartigimod (Vyvgart®) : quatre essais cliniques continuent d’évaluer ce médicament chez l’enfant etu chez l’adulte, dans la myasthénie avec auto-anticorps anti-RACh ou sans.
- Gefurulimab (ALXN1720) : un essai nommé PREVAIL évalue ce médicament en développement à Garches, Lille, Marseille, Nice, Paris (Institut de Myologie) et Strasbourg.
- Inebilizumab : l’essai MINT compte trois centres investigateurs en France, à Lille, Nice et Strasbourg.
- Nipocalimab: objet d’un essai à Lyon, Grenoble, Paris et Nice.
- NMD670 : l'essai SYNAPSE-MG compte un centre investigateur à Bordeaux, Marseille, Nantes et Nice.
- Pozelimab – Cemdisiran : un essai est en cours à Paris (Institut de myologie), au Kremlin Bicêtre (CHU Bicêtre) et à Nancy pour évaluer cette association de deux médicaments.
- Ravulizumab (Ultomiris®) : un essai se poursuit à Marseille et Paris.
- Zilucoplan: l’essai RAISE-XT a lieu à Lille, Nice, Paris et Strasbourg.
Des études cliniques en France également
- Conduite à l'Institut de Myologie, l'étude MyaRESP cible le recrutement de 50 adultes, essoufflés au quotidien et a pour objectif de mieux connaitre et comprendre les difficultés respiratoires en lien avec la myasthénie.
- L'étude Domya porte sur la validation de l'auto-évaluation des symptômes de la maladie, réalisée à domicile par les patients via une application pour smartphone (ME&MG).
Une base de données dédiée à la recherche
Soutenue pendant des années par l’AFM-Téléthon, la base de données française sur la myasthénie auto-immune créée par Sonia Berrih-Aknin (Institut de Myologie) a vocation à nourrir des travaux de recherche. Mi-2025, elle recensait les données (symptômes, résultats de prise de sang, analyse de biopsie musculaire, de thymus...) de 2 162 personnes atteintes de myasthénie et suivies par des centres experts en France.




Comment évolue la myasthénie ?
Dans près de la moitié des cas, les premières manifestations de la myasthénie auto-immune concernent uniquement les muscles des yeux : ptosis, diplopie... Après plusieurs mois ou années d’évolution, d’autres muscles sont affectés (myasthénie généralisée) dans la majorité des cas. Toutefois, l'évolution de la maladie est très difficile à prévoir, et très variable selon les personnes.