Dermatomyosite
Explorez les causes, les symptômes, les traitements et les dernières avancées de la recherche dans la dermatomyosite, une maladie auto-immune de la peau et des muscles.
Qu'est-ce que la dermatomyosite ?

Sources : Orphanet pages Dermatomyosite et Dermatomyosite juvénile (consultées le 2.08.2024) ; Nombre de cas par maladie rare recensés dans le Rapport de la Banque Nationale de Données Maladies Rares (BNDMR) du 3 décembre 2024.
La dermatomyosite fait partie des myopathies inflammatoires ou myosites. Elle peut commencer à l’âge adulte ou, plus rarement, dans l’enfance (forme juvénile) et alors avant l’âge de 4 ans dans un cas sur quatre. Il s’agit d’une maladie rare, qui toucherait de 2 à 30 personnes sur 100 000 (selon les études), plus souvent des femmes.
Vous avez dit « dermatomyosite » ?
• « dermato » signifie que la maladie peut toucher la peau. De la même façon, le mot « dermatologie » désigne la discipline médicale consacrée aux maladies de la peau.
• « myo » indique que la maladie peut toucher les muscles. Cette racine se retrouve dans le mot « myologie », désignant la science qui étudie le muscle et ses maladies.
• « ite » est le suffixe utilisé pour désigner une inflammation (comme dans tendinite). L’inflammation est une réaction de défense normale de l’organisme (en réponse à un coup, à l’intrusion d’un microbe…).
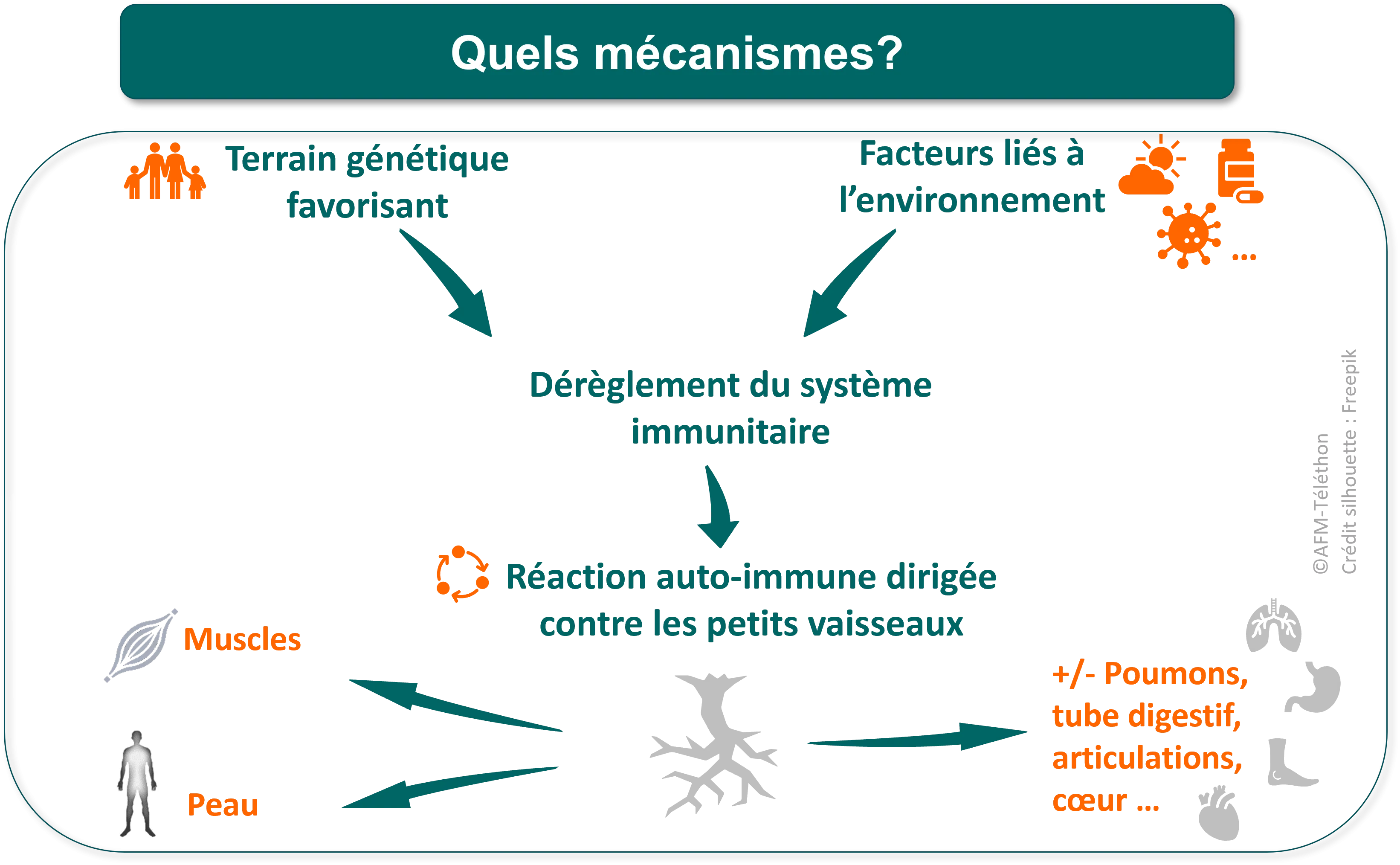
La dermatomyosite n’est pas une maladie héréditaire, transmissible à la descendance. Elle n’est pas non plus contagieuse, comme le serait une infection provoquée par un microbe. Il s’agit d’une maladie auto-immune, c’est-à-dire d’une maladie due à un dérèglement du système immunitaire, lequel sert normalement à protéger l’organisme contre les infections.
Dans les maladies auto-immunes, le système immunitaire réagit aussi à des composants de son propre organisme soit, dans le cas de la dermatomyosite, les petits vaisseaux sanguins qui irriguent les muscles et la peau. La paroi de ces vaisseaux est lésée, réduisant l’apport de sang aux tissus et entrainant une inflammation locale. Cette inflammation touche parfois d’autres tissus que les muscles et la peau, comme les poumons, les articulations, le cœur, les intestins.
La raison pour laquelle tout ce processus débute n’est pas encore bien comprise. L’hypothèse actuelle est que la maladie résulte de la conjonction de plusieurs éléments : des facteurs liés à l’environnement provoqueraient un dérèglement du système immunitaire chez les personnes prédisposées à ce dysfonctionnement par leur patrimoine génétique.
- Un « terrain » favorisant les maladies auto-immunes : il ne s’agit de la mutation d’un gène spécifique, qui rendrait la maladie héréditaire, mais plutôt de variants particuliers de plusieurs gènes qui, ensemble, augmentent le risque de déclarer un jour une maladie auto-immune, quelle qu’elle soit (myosite ou autre).
- Des facteurs environnementaux : ont été mis en cause notamment l’exposition aux rayons ultraviolets du soleil (la dermatomyosite est plus fréquente au sud de l’Europe qu’au nord), des infections virales (Coxsackies, entérovirus, parvovirus…), des médicaments (anticancéreux, antibiotiques…) ou encore la pollution atmosphérique.
Symptômes et signes cliniques
Au niveau de la peau
- La dermatomyosite peut provoquer l’apparition de plaques rouges ou violettes sur le visage (paupières supérieures, en « lunettes » autour des yeux), le crâne, le cou, le décolleté (éruption en « V »), le dos et les épaules (en « châle »), les mains (notamment en bandes sur le dos des mains, en relief en regard des articulations des doigts), les bras et/ou les cuisses. Ces plaques apparaissent parfois après une exposition au soleil. Elles sont souvent légèrement gonflées (œdème), mais ne sont pas douloureuses.
- Elle entraine plus rarement la formation de petites boules dures sous la peau (calcinose), de fissurations sur la peau des doigts ou encore une chute de cheveux.
- Des troubles transitoires de la circulation du sang au niveau des doigts et des orteils sont également possibles lors de l’exposition au froid (syndrome de Raynaud).
Au niveau des muscles
- La dermatomyosite peut entrainer une faiblesse des muscles proximaux (hanches, cuisses, épaules, bras) des deux côtés du corps, ainsi que des douleurs musculaires.
- Parfois, le muscle cardiaque, les muscles respiratoires (surtout chez l’adulte) comme le diaphragme ou les intercostaux, ou encore les muscles de la déglutition, dans la gorge, sont touchés à des degrés variables.
Bon à savoir
Certaines dermatomyosites épargnent les muscles (forme amyopathique ou sine myositis). Dans d’autres cas, les signes sur la peau sont absents ou atypiques (forme sine dermatitis).
Autres atteintes
- La dermatomyosite se manifeste chez certains patients (25% à 50%) par une atteinte des articulations petites ou grosses avec des douleurs et parfois un gonflement, au début de la maladie ou au cours de son évolution.
- Il peut également exister une atteinte des poumons (pneumopathie interstitielle), surtout chez l’adulte, détectable grâce à des examens comme la spirométrie.
- De façon exceptionnelle, et surtout chez l’enfant, la dermatomyosite peut entrainer des douleurs digestives ou une baisse de la vue.
- De la fièvre (parfois prolongée), une grande fatigue et une perte de poids sont également possibles.
Des pathologies parfois associées
- La dermatomyosite peut s’associer à une autre maladie auto-immune.
- Chez l’adulte, la maladie est également associée à un risque plus élevé de développer un cancer dans les trois années qui précèdent ou qui suivent ses premières manifestations. Ce risque fait réaliser, une fois le diagnostic connu, des bilans spécifiques de dépistage à intervalles réguliers dans le but de détecter une tumeur éventuelle à un stade précoce, lorsque les chances de guérison sont maximales.
Quelle évolution ?
La dermatomyosite débute souvent de façon progressive, sur plusieurs semaines. Elle évolue ensuite par poussées d’inflammation (pouvant toucher les muscles, la peau, le cœur, les poumons…), de durée et d’importance variables selon les personnes : pendant ces poussées, on dit que la maladie est « active ».
La gravité d’une dermatomyosite dépend de l’importance de l’atteinte musculaire et de sa localisation (déglutition, cœur …) et de l’existence ou non d’une atteinte pulmonaire ou digestive ou d’un cancer associé.
Dans tous les cas la maladie ne s’améliore pas de façon spontanée. Seul un traitement de fond, adapté, permet d’arrêter ou de freiner son évolution. Certaines personnes ne feront dans leur vie qu’une seule poussée de dermatomyosite, résolutive sous traitement. C’est le cas d’une grande partie des enfants atteints de dermatomyosite infantile.
Le diagnostic de la dermatomyosite
- Les lésions de la peau orientent le médecin vers le diagnostic de dermatomyosite, surtout si elles sont associées à une faiblesse musculaire. Lorsque la peau n’est pas atteinte, les signes musculaires orientent plus largement vers une myopathie.
- Pour préciser le diagnostic, le médecin demande des examens complémentaires : dosage de l’enzyme musculaire créatine kinase (CK ou CPK pour créatine phosphokinase), biopsie musculaire et/ou biopsie de peau, imagerie par résonance magnétique (IRM) musculaire...
- En complément, il prescrit une recherche des auto-anticorps les plus souvent trouvés dans la dermatomyosite. Cette recherche est essentielle et elle peut faire la différence, notamment dans les formes atypiques de la maladie.
Un auto-anticorps, c'est quoi ?
- Un anticorps est une protéine produite par le système immunitaire. Il reconnaît et se fixe spécifiquement à une substance ou à une molécule étrangère à l’organisme nommée « antigène ».
- Un auto-anticorps est également produit par le système immunitaire. Il reconnaît et se fixe sur un constituant de l’organisme, par exemple une molécule qui entre dans la composition du muscle ou de la peau.
- À l’heure actuelle, une trentaine d’auto-anticorps différents peuvent être retrouvés dans le sang des personnes atteintes d’une myopathie inflammatoire.
Cinq auto-anticorps sont spécifiques de la dermatomyosite : anti-SAE, anti-NXP-2, anti-Mi2, anti-MDA-5 et anti-TIF1-γ. La présence de l’un d’entre eux suffit à affirmer qu’il s’agit d’une dermatomyosite.
A contrario, leur absence ne suffit pas pour éliminer le diagnostic. Certaines personnes atteintes d’une véritable dermatomyosite ne produisent en effet aucun des auto-anticorps connus à ce jour.
Traitements et prise en charge
La dermatomyosite fait partie des maladies rares pour lesquelles des traitements sont disponibles. Ils agissent sur le système immunitaire dont ils réduisent ou modulent l’activité : ce sont des immunosuppresseurs ou des immunomodulateurs.
Le traitement de fond
Chez l’enfant comme chez l’adulte, le traitement de fond de la dermatomyosite comporte des corticoïdes (ou glucocorticoïdes).
Les corticoïdes sont souvent associés au méthotrexate, un médicament immunosuppresseur. En cas d’efficacité insuffisante ou d’intolérance, le médecin peut recourir à un autre immunosuppresseur (azathioprine, tacrolimus…), à une thérapie ciblée (ou biothérapie) comme le rituximab. Lorsque l’atteinte musculaire est importante, par exemple en cas de difficultés pour avaler ou pour marcher, le traitement associe parfois pendant quelques mois des immunoglobulines intraveineuses ou des échanges plasmatiques.
Le saviez-vous ?
Le traitement d’une dermatomyosite peut entrainer sa rémission, sans rechute ultérieure, chez l’enfant comme chez l’adulte.
Les traitements complémentaires
- La kinésithérapie est essentielle tant au début de la dermatomyosite pour prévenir les rétractions musculo-tendineuses et lutter contre les douleurs, que par la suite pour améliorer la fonction musculaire.
- Une activité physique, régulière et adaptée, n’est pas nocive pour les muscles. Au contraire, elle contribue à prévenir les conséquences musculaires et motrices de la dermatomyosite
- Pour l’atteinte de la peau, des médicaments supplémentaires en applications locales ou en comprimés peuvent être nécessaires.
- Toute personne atteinte d’une dermatomyosite doit se protéger de façon efficace contre le soleil : vêtements et crème solaire indice 50+ pour les zones de peau découvertes.
- Une alimentation équilibrée, pauvre en produits sucrés et limitée en sel, avec des apports suffisants en calcium et en vitamine D, est conseillée en cas de traitement par les corticoïdes.
- Une contraception efficace est nécessaire lorsque l’on prend certains traitements immunosuppresseurs.
- Les vaccinations contre la grippe (tous les ans à l’automne) et contre les infections à pneumocoque sont fortement recommandées.
- Plus largement, la prévention de toutes les infections est essentielle sous immunosuppresseurs, corticoïdes ou thérapies ciblées : éviter le contact avec les personnes qui sont infectées (gros rhume, bronchite, gastro-entérite, bouton de fièvre…), laver soigneusement les fruits et les légumes crus, nettoyer une à deux fois par mois son réfrigérateur, se laver les mains régulièrement au cours de la journée, consulter rapidement son médecin en cas de fièvre…
Un suivi en centre expert
Il est conseillé de se faire suivre pour la dermatomyosite par une consultation pluridisciplinaire spécialisée, qui réunit les compétences de plusieurs intervenants essentiels à une prise en charge optimale : spécialiste de médecine interne, médecin de rééducation, kinésithérapeute...
Dans la dermatomyosite, ces consultations peuvent appartenir à :
- la filière de santé des maladies rares neuromusculaires Filnemus,
- la filière de santé des maladies auto-immunes et auto-inflammatoires rares FAI2R.
En décembre 2023, l'Hôpital de la Pitié-Salpêtrière à Paris (équipe du Pr Olivier Benveniste) a été labellisé Centre de référence des myopathies inflammatoires de la filière Filnemus. C’est le seul en France à être dédié aux myosites.
À quelle fréquence consulter pour la dermatomyosite ?
La fréquence des consultations de suivi varie en fonction des symptômes ressentis. Elle est souvent mensuelle les trois premiers mois, puis semestrielle tant que la dermatomyosite reste active.
Vivre avec une dermatomyosite
La maladie peut évoluer par poussées successives, avec parfois de nouveaux symptômes, obligeant alors la personne concernée et ses proches à adapter leur quotidien : aménagement des activités scolaires ou professionnelles, des déplacements, des activités physiques ou sportives, des projets... Les complications éventuelles de la maladie (cutanées, respiratoires, digestives…) sollicitent tout autant les capacités d’adaptation.
Des aides utiles
Bien connaitre la dermatomyosite et ses traitements est essentiel pour vivre au mieux avec. Suivre des séances d’éducation thérapeutique du patient (ETP) aide à bien comprendre la maladie et ses symptômes, à mieux gérer ses médicaments et leurs effets indésirables éventuels. Seuls certains hôpitaux font de telles séances. Selon les établissements, l’ETP peut être dédiée plus largement aux myosites, à la transition enfant-adulte ou encore à l’activité physique adaptée. Parlez-en au médecin qui vous suit ou qui suit votre enfant pour la dermatomyosite !
Pour en savoir +
Votre annuaire ETP Maladies Rares – L'Éducation Thérapeutique du Patient pour tous
Chez l’enfant comme chez l’adulte, pour les patients comme pour leurs proches, un accompagnement psychologique peut aider à surmonter certaines périodes clés (annonce du diagnostic, adolescence…) ou difficultés particulières à gérer la lourdeur du traitement, la fatigue, les douleurs, la place que prend la maladie dans le quotidien…. Un tel soutien est possible au sein de plusieurs consultations pluridisciplinaires spécialisées dans les maladies neuromusculaires, qui comptent parmi leurs intervenants des psychologues.
Échanger avec des personnes concernées par la même maladie ou par une autre maladie rare (sur les réseaux sociaux, dans des groupes de parole…) est également très utile et réconfortant.
Une BD pour aider les enfants à mieux comprendre la dermatomyosite
L’AFM-Téléthon, une association très investie
Il n’existe pas d’association dédiée à la dermatomyosite en France, mais l’AFM-Téléthon soutient depuis des années des équipes et des travaux de recherche sur les myosites, au même titre qu’elle soutient la recherche dans d’autres maladies neuromusculaires, d’origine auto-immune ou génétique.
L’association épaule également les patients atteints de dermatomyosite et leurs proches au quotidien via ses services régionaux, ses Délégations et sa ligne Accueil familles au 0 800 35 36 37 (appel gratuit).
Le Groupe d’intérêt Myopathies inflammatoires (GIMI) de l’AFM-Téléthon rassemble des personnes concernées par les myosites, dont la dermatomyosite. Il informe, soutient et conseille les patients et leurs proches notamment. Le GIMI diffuse également des témoignages de patients atteints de dermatomyosite dans sa forme juvénile ou de l’adulte.
Vous souhaitez contacter le GIMI ?
Ses coordonnées (téléphone, mail, réseaux sociaux) figurent sur son blog.
L’AFM-Téléthon a également élaboré, avec le concours d’experts et de patients, un document très complet : le Zoom sur... les myopathies inflammatoires. L’association publie enfin de façon régulière :
- des actualités sur les avancées des connaissances et des traitements des myosites en général, et de la dermatomyosite en particulier,
- des document appelés « Repères Savoir & Comprendre » qui dans un format court, informatif et accessible, abordent des sujets en lien avec le parcours de soins (diagnostic, kinésithérapie, vaccination…) et la vie quotidienne (droits, activité physique, vacances…).
RDV sur l’espace dédié aux Repères du site de l’AFM-Téléthon
Le PNDS, un document clé
Un groupe d’experts français des myopathies inflammatoires et des maladies auto-immunes rares a publié un Protocole national de diagnostic et de soins (PNDS) sur la dermatomyosite de l’enfant et de l’adulte en septembre 2016.
Destiné aux professionnels de santé (médecin traitant, pédiatre, kinésithérapeute…) non spécialisés, il détaille la prise en charge optimale des patients atteints de dermatomyosite aux différentes étapes : diagnostic, traitement, suivi.
Le PNDS comporte une synthèse à destination du médecin traitant. N’hésitez pas à en parler au vôtre s’il n’est pas au courant, voire à lui apporter ce document lors de votre prochaine consultation !
Et pour les situations d’urgence ?
• La fiche de bonnes pratiques en cas d’urgence dans la dermatomyosite (forme juvénile et de l’adulte) du site Orphanet explique aux médecins urgentistes ce qu’est la maladie, quelles sont les principales situations d’urgence liée à la myosite ou à ses traitements et comment les prendre en charge au mieux.
• La Carte d’urgence Dermatomyosite est distribuée par les médecins. Elle résume les particularités de la maladie, en lien avec les urgences, et mentionne les coordonnées du médecin en charge du suivi.
Recherche et avancées sur la dermatomyosite
La première description de la dermatomyosite date de 1863. Médecins et chercheurs ont réalisé d’énormes avancées depuis, tant dans la connaissance de la maladie que dans son traitement. Ils s’attachent désormais à lever les dernières zones d’ombre et à améliorer encore la prise en charge.
Voir les avancées dans les myopathies inflammatoires
Le nombre important de publications médico-scientifiques et, au-delà, d’essais cliniques conduits dans différents pays du monde dont la France, attestent de l’intensité de la recherche dans la dermatomyosite.
En chiffres
- 57 essais cliniques en cours ou en préparation dans la dermatomyosite répertoriés sur le site ClinicalTrials.gov (consulté le 26 juin 2025).
- 747 articles sur la dermatomyosite publiés dans la littérature médicale et scientifique au cours de l'année écoulée d'après Pubmed (consulté le 26 juin 2026).
Les traitements progressent
- Plusieurs médicaments sont déjà disponibles pour traiter la dermatomyosite. De nombreux travaux de recherche portent sur l’amélioration de leur efficacité ou de leur tolérance, par exemple en modifiant la voie d'administration.
- Dans le but de traiter les formes de dermatomyosite dites « réfractaires » aux traitements actuels, les médecins évaluent des médicaments déjà indiqués dans d’autres maladies comme le thiosulfate de sodium (pour la calcinose), des inhibiteurs des récepteurs Fc néonataux (comme l'efgartigimod et le nipocalimab) ou encore des inhibiteurs de janus kinases à l’instar du tofacitinib ou encore du baricitinib (objet de deux essais cliniques actuellement en France). D’autre essais évaluent des candidats médicaments en cours de développement, à l’exemple du GLPG3667.
- Des équipes de chercheurs développent des cellules CAR-T pour traiter certaines myosites réfractaires. Cette approche associe thérapie cellulaire et génique. Elle fait l’objet d’une dizaine d’essais cliniques incluant des participants atteints de dermatomyosite dans différents pays du monde, dont la France.
- Une autre thématique de recherche porte sur les traitements non médicamenteux, comme l’activité physique.
Voir les essais et études clinique en France dans la dermatomyosite
Mieux comprendre la dermatomyosite
- Certaines équipes de recherche étudient les facteurs (environnementaux et génétiques) qui provoquent ou favorisent le dysfonctionnement du système immunitaire dans la dermatomyosite.
- D’autres chercheurs essaient d’élucider le rôle des auto-anticorps produits par le système immunitaire dans la dermatomyosite, comme les anti-TIF-1γ. Des progrès en ce domaine, et dans l’identification d’autres marqueurs biologiques (ou biomarqueurs) de la maladie, aideront à prédire la façon dont elle va évoluer chez chaque patient et à adapter la prise en charge en conséquence. Ils pourraient permettre également la mise au point de nouveaux traitements.
- Certains travaux de recherche s’appuient sur des registres, des bases et des entrepôts de données de santé qui recueillent des informations médicales de personnes atteintes d’une dermatomyosite. En France, la base de données MASC2 (Hôpital de la Pitié-Salpêtrière, Paris) rassemble aujourd’hui les données médicales relatives à plus de 2 250 personnes atteintes de myopathies inflammatoires, dont la dermatomyosite. Elle contribue au registre international EuroMyositis.



